
Feridas e o Processo de Cicatrização
As Feridas e o Processo de Cicatrização

A Pele
O tegumento ou pele é o maior órgão do corpo humano, cobre toda a superfície corporal e pesa aproximadamente 15% da massa de um indivíduo. Possui cerca de 2,2 m2 de extensão e uma espessura que varia de aproximadamente 1,25 a 3 mm, dependendo da região anatômica, função, sexo e idade da pessoa.
É composta por duas camadas que são a epiderme ou extrato córneo e a derme.
Epiderme ou Extrato Córneo
➙ Constituída por epitélio estratificado pavimentoso queratinizado, formado por células mortas. É a camada mais externa e superficial, possui anexos como o folículo piloso, as glândulas sudoríparas, glândulas sebáceas e unhas. Apresenta músculos lisos para ereção dos pelos e terminações nervosas sensitivas associadas.
Derme
➙ É a camada logo abaixo e sustenta a epiderme. É constituída por elementos fibrilares como colágeno e elastina e outros elementos de matriz extracelular como proteínas estruturais, glicosaminoglicanos, íons e água de solvatação. É a camada da pele que confere elasticidade e resistência à tração. Os melanócitos presentes nessa camada produzem a melanina que confere cor à pele e proteção contra a radiação solar.
Tela Subcutânea
➙ A tela subcutânea, antigamente denominada hipoderme é formada principalmente por tecido conjuntivo frouxo e gordura, contém glândulas sudoríferas, vasos sanguíneos superficiais, vasos linfáticos e nervos cutâneos. As estruturas neurovasculares seguem na tela subcutânea, distribuindo apenas seus ramos terminais para a pele.
É responsável pela maior parte do reservatório de gordura do corpo, assim sua espessura varia muito, dependendo do estado nutricional da pessoa. É variável de indivíduo a indivíduo e de acordo com sua localização. Funciona como reservatório energético, isolante térmico, modelador da superfície corporal e protege contra choques mecânicos.
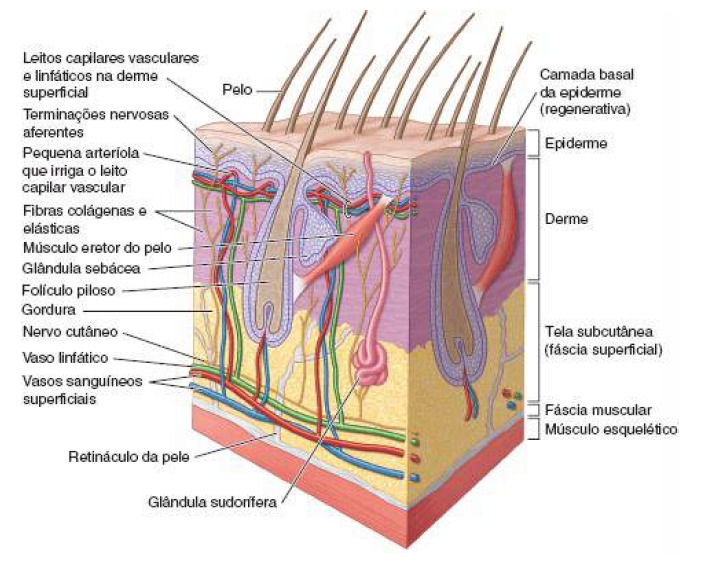
Imagem / Reprodução: MOORE, 2014,p.54
Funções da Pele
- Proteção: proteger o organismo de ameças externas como agentes químicos, físicos, microorganismos, corpos estranhos e impede a desidratação por perda de água e eletrólitos.
- Sensorial: possui inúmeras terminações nervosas responsáveis por sensações táteis, frio e calor. A sensibilidade possibilita a identificação de potenciais perigos e auxilia a evitar traumas.
- Termorregulação: a pele auxilia na conservação da temperatura corporal de acordo com a necessidade. O processo envolve a ação de nervos, vasos sanguíneos e glândulas. Em situações de calor, os vasos dilatam para direcionar o fluxo sanguíneo para a periferia corporal, as glândulas sudoríparas secretam suor que ao evapor, promove a perda de calor excessivo. Já em situações de frio, os vasos se contraem para direcionar o fluxo sanguíneo para o interior do corpo enquanto a ereção dos pelos, que provoca arrepios, gera calor para aquecer o corpo.
- Excreção: a excreção do suor auxilia no equilíbrio eletrolítico corporal e hidratação enquanto a excreção de sebo auxilia na integridade e flexibilidade da pele.
- Metabolismo: a síntese de vitamina D na pele exposta ao sol é essencial ao metabolismo de cálcio e fósforo responsáveis pela na mineralização de ossos e dentes.
- Absorção: há várias substâncias como medicamentos e outras, como pesticidas, que são capazes de transpor a epiderme, chegar à corrente sanguínea e causar efeitos sistêmicos.
O Processo de Cicatrização
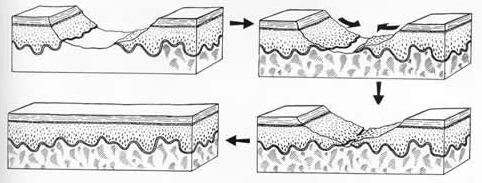
O processo de cicatrização é um conjunto de processos complexos e interdependentes cuja finalidade é restaurar os tecidos lesados. Ele segue uma sequência específica, com três fases dependentes umas das outras e sobrepostas, isto é, sem definição precisa de quando termina uma fase e começa a outra.
A cicatrização envolve diversos eventos celulares e bioquímicos. O tempo desse processo é variável porque depende da extensão da ferida, idade, sexo, condição de saúde do paciente, presença de infecção local, vascularização da região afetada, nutrição adequada do paciente, dentre outros fatores.
Fases do Processo de Cicatrização
1. Inflamatória ou Exsudativa:
É uma reação local não específica que ocorre em resposta a danos teciduais que se inicia logo após ocorrer a lesão ou trauma e é caracterizada pela presença de rubor (coloração avermelhada), dor, calor local e edema (inchaço da região lesada). Pode durar aproximadamente 72 h e é caracterizada por aumento da permeabilidade capilar, migração de leucócitos para o local da ferida e liberação de mediadores químicos. Exsudação é a perda de líquido, com alto teor de proteínas séricas e leucócitos, células de defesa do organismo, pela ferida.
2. Proliferativa ou Granulação:
Inicia-se durante a fase inflamatória e é caracterizada por intensa atividade celular local. Essa fase pode durar por um período de 1 a 14 dias. Ocorrem processos como neovascularização, formação de novos vasos sanguíneos locais, síntese de colágeno e epitelização, formação de nova camada epitelial. Durante essa fase há diminuição da atividade inflamatória, mas a ferida permanece vermelha e edemaciada (inchada). É também chamada de fase fibroblástica.
3. Maturação ou Remodelamento ou Reparativa:
Essa fase tem início por volta do 3º dia e pode durar até 6 meses. Ocorre diminuição da quantidade de fibroblastos, reorganização das fibras de colágeno e diminuição do rubor tecidual. O tecido cicatricial previamente formado sofre remodelação, e o alinhamento das fibras é reorganizado para aumentar a resistência do tecido e diminuir a espessura da cicatriz, reduzindo a deformidade.
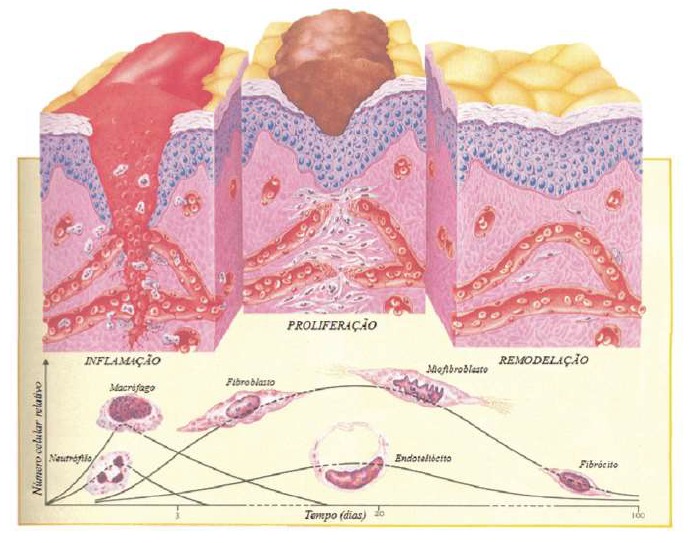
Imagem / Adaptado de Isaac et al.2010
Tipos de Cicatrização
1. Cicatrização por primeira intenção ou imediata (União primária)
- Incisão limpa em que as bordas estão aproximadas;
- Existe pouca perda de tecido;
- Pouco ou nenhum exsudato
- O edema é mínimo, não há infecção ou corpo estranho;
- O fechamento é relativamente rápido, de início com fibrina e formação de colágeno, prosseguindo à medida que ocorre impermeabilização da ferida;
- O fechamento total acontece em 48h, impedindo a instalação de bactérias;
- O tecido de granulação não é visível, e a mobilização da lesão é pequena;
- É o tipo de cicatrização cirúrgica.
2. Cicatrização por segunda intenção ou mediata (Contração e Epitelização)
- É aquela que permanece aberta;
- Onde existe uma perda significante de tecido e onde as fases de cicatrização são bastante marcadas;
- Resposta inflamatória bastante evidente, com necessidade maior de tecido de granulação, com epitelização visível;
- Há necessidade de um grande fortalecimento e um grande processo de contração;
- A cicatrização acontece tardiamente, muitas vezes com infecção associada, formação de tecido de granulação e posterior epitelização.
3. Cicatrização por terceira intenção
- Ferida que fica aberta por um tempo determinado;
- Ela ficará aberta só enquanto estiver com uma infecção real e depois ela irá se fechar.
Fatores que Interferem no Processo de Cicatrização
Há vários fatores que podem interferir no processo de cicatrização e que, por sua vez, podem ser divididos em fatores sistêmicos e fatores locais.
Fatores Sistêmicos
- Estado nutricional: deficiências nutricionais que afetem diretamente a síntese de colágeno podem dificultar o processo de cicatrização;
- Perfusão e oxigenação dos tecidos: doenças que alteram o fluxo sanguíneo normal podem afetar a distribuição dos nutrientes para as células, assim como dos componentes do sistema imunológico;
- Medicamentos e radioterapia: corticosteroides, quimioterápicos e radioterapia prejudicam a cicatrização de feridas porque diminuem a resposta imunológica adequada, interferem na síntese proteica ou na divisão celular, afetando diretamente a produção do colágeno;
- Idade: o envelhecimento reduz a elasticidade e a resistência dos tecidos, o que dificulta a cicatrização das feridas;
- Hiperatividade: a hiperatividade dificulta a aproximação das bordas da ferida, e o repouso favorece a cicatrização;
- Doenças: doenças crônicas, doenças autoimunes, anemia e transtornos hematológicos causam incompetência das veias e aumentam o risco de infecção, o que contribui para diminuir a resistência do organismo aos agentes patológicos e dificultam a cicatrização.
Fatores Locais
- Localização da ferida: áreas mais vascularizadas, de menor mobilidade e tensão possibilitam cicatrização mais rápida do que regiões menos irrigadas ou de maior tensão e mobilidade (exemplos, cotovelos, nádegas, joelhos);
- Sangramento: o acúmulo de sangue favorece a aglutinação de células mortas que necessitam de remoção, além de ocasionar hematomas e isquemia, produzindo dor e retardando o processo de cicatrização;
- Edema e obstrução linfática: dificultam a cicatrização porque diminuem o fluxo sanguíneo e o metabolismo tecidual, facilitando o acúmulo de catabólitos e produzindo inflamação;
- Infecção: a colonização de uma ferida não deve ser confundida com infecção. Ocorre colonização quando a ferida se mantém livre de tecido necrótico e/ou material estranho e é controlada pela ação de neutrófilos e macrófagos. A infecção é caracterizada pela alta concentração bacteriana, comprometimento local do tecido (escara, necrose ou corpo estranho) e comprometimento do estado geral do paciente;
- Existência de corpo estranho: implantes, válvulas artificiais, materiais de curativo ou outro corpo estranho qualquer, tendem a retardar o processo de cicatrização, por serem inertes.
O que São Feridas
As feridas ocorrem quando há uma perda de continuidade ou da integridade da pele e/ou do tecido celular subcutâneo que podem chegar inclusive a camadas mais profundas como músculos, tendões e ossos, dependendo da gravidade do ferimento.
Conforme a intensidade do trauma, a ferida pode ser considerada superficial, quando afeta apenas as estruturas da superfície, ou grave, quando envolve vasos sanguíneos mais calibrosos, músculos, nervos, fáscias, tendões, ligamentos ou ossos.
Classificação das Feridas
Existem diversas classificações para os diferentes tipos de feridas que podem ser quanto ao tempo de existência, agente causal, presença de infecção ou grau de contaminação, comprometimento tecidual e tipo de tecido.
1- Quanto à evolução ou tempo de existência
Feridas Agudas: caracterizam-se por terem início repentino e curta duração, além de grande possibilidade de responder rapidamente ao tratamento e apresentar cicatrização sem complicações. Uma ferida cirúrgica é considerada uma lesão aguda;
Feridas Crônicas: são definidas como úlceras e possuem cicatrização lenta, de longa duração, que apresentaram complicações no processo e sequência ordenada da reparação tecidual, podendo ser recorrentes, classificadas em:
- Úlceras Vasculares que podem ser úlceras venosas, úlceras arteriais ou úlceras mistas quando há a presença de lesões venosa e arterial associadas;
- Úlceras por Pressão / Lesões por Pressão;
- Úlceras Tropicais: exemplo, Leishmaniose tegumentar.
2- Agente Causal
Lesões Cirúrgicas: produzidas por um instrumento cortante, limpas, com bordas ajustáveis e passíveis de reconstrução;
Lesões Traumáticas: provocadas acidentalmente por diversos agentes que por sua vez podem ser:
➙ Mecânicos
- Lacerantes: lesões produzidas por tração ou rasgo tecidual que resulta em pequena abertura da pele, possuem margens irregulares e com mais de um ângulo;
- Perfurantes: lesões produzidas por objetos que levam a pequenas aberturas na pele, normalmente são mais profundidade que a abertura da lesão em si;
- Contusas: produzidas por objeto rombo (objeto sem ponta) e caracterizadas por traumatismo das partes moles, hemorragia e edema.
➙ Químicas (por iodo, cosméticos, ácido sulfúrico, etc.);
➙ Físicas (frio, calor, radiação).
Lesões Ulcerativas: são lesões escavadas, circunscritas na pele, formadas pela morte e expulsão do tecido, resultantes de traumatismo ou doenças relacionadas com o impedimento do suprimento sanguíneo, que podem ser decorrentes de pressão, alterações vasculares ou complicações do Diabetes Mellitus.
3- Presença de infecção ou grau de contaminação
Limpa: não apresentam sinais de infecção e ocorrem em condições assépticas e a probabilidade de infecção é baixa;
Limpa Contaminada: apresentam contaminação grosseira, como em casos de acidente doméstico ou em situações cirúrgicas em que houve contato com o trato genital, por exemplo, porém a situação ainda é controlada.
Contaminada: feridas acidentais com mais de 6 horas de trauma, onde a ferida entrou em contato com fezes ou urina, por exemplo. No ambiente cirúrgico, uma ferida é considerada contaminada quando a técnica asséptica não foi devidamente respeitada.
Infectada / Inflamada: são aquelas que apresentam os sinais abaixo citados:
- Aumento ou alteração da exsudação;
- Tecido de granulação friável e brilhante (que sangra facilmente);
- Aumento do odor;
- Aumento da dor;
- Edema local.
4- Quanto ao comprometimento tecidual
A avaliação do tamanho de uma ferida pode fornecer valores que se alteram durante o processo de cicatrização. No estágio inicial, à medida que se remove os tecidos desvitalizados, a ferida parece aumentar de tamanho e profundidade. Isso ocorre por que a real extensão da ferida estava mascarada pelo tecido necrótico ou esfacelo.
Feridas com perda parcial de tecido (superficiais): são aquelas que acometem a epiderme e uma parte da derme permanece, ocorrendo o processo de regeneração, com proliferação epitelial e migração, sem ocorrer perda da função;
Ferida com perda total de tecido (profundas): ocorre destruição completa da epiderme e derme, podendo inclusive envolver as camadas mais profundas assim como o subcutâneo, fáscia, músculos e ossos.
5- Quanto ao tipo de tecido
A lesão pode ser classificada em relação ao tipo de tecido presente como viável ou inviável.
Tecido Viável: corresponde ao tecido de granulação ou epitelização;
Tecido Inviável: corresponde quanto à presença de fibrina ou necrose.
Lesões por Pressão, um dos tipos mais comuns de Feridas
As feridas resultantes de pressão, conhecidas como Lesões por Pressão, são lesões resultantes da pressão entre proeminências ósseas sobre partes moles em uma superfície dura, o que leva à isquemia local e à falta de nutrientes, acarretando necrose tecidual, o que constitui importante problema de saúde pública.
A denominação desse tipo de lesão tem passado por mudanças ao longo do tempo. Inicialmente, eram chamadas de úlceras de decúbito, úlceras de acamado, escaras, escaras de decúbito, úlceras de pressão e úlceras por pressão. Em abril de 2016, o National Pressure Injury Advisory Panel (NPIAP) anunciou a mudança da terminologia úlcera por pressão para lesão por pressão. De acordo com os especialistas participantes do Consenso do NPIAP, a adoção do termo lesão por pressão foi justificada por descrever de forma mais precisa esse tipo de lesão, tanto na pele intacta quanto na ulcerada.
As lesões por pressão são um grave problema para pessoas que apresentem qualquer condição que limite sua capacidade de mudar de posição seja por fatores situacionais, intrínsecos ou extrínsecos. Essa condição normalmente acomete pacientes acamados, idosos e cadeirantes ou pessoas com mobilidade reduzida. Qualquer pessoa que passe muito tempo em uma única posição, sem alívio da pressão sobre a parte pressionada da superfície corpórea, apresenta risco para desenvolver uma lesão por pressão
A natureza do tecido, bem como suas estruturas de suporte, isto é, vasos sanguíneos, fluido intersticial e colágeno, irão determinar a tolerância do tecido à pressão que podem levar a um processo isquêmico local. Além do mais, outros fatores como nutrição, perfusão, comorbidades e condição do tecido mole, irão contribuir para a formação de lesão por pressão.
Alguns pacientes estão mais suscetíveis à ocorrência de lesões por pressão, seja por apresentarem idade avançada, baixo peso corporal, obesidade e imunidade deficiente, condições que incrementam esse risco. Idade avançada e baixa imunidade favorecem a fragilidade da pele, o que a torna mais propensa a danos. No baixo peso corporal, há déficit de tecidos como músculos e gordura, que funcionam como amortecedores e ajudam a distribuir a pressão sob as proeminências ósseas e diminuem a pressão exercida sobre a pele. Em pacientes obesos há sobrecarga de pressão sobre estas proeminências, o que acelera o dano tecidual.
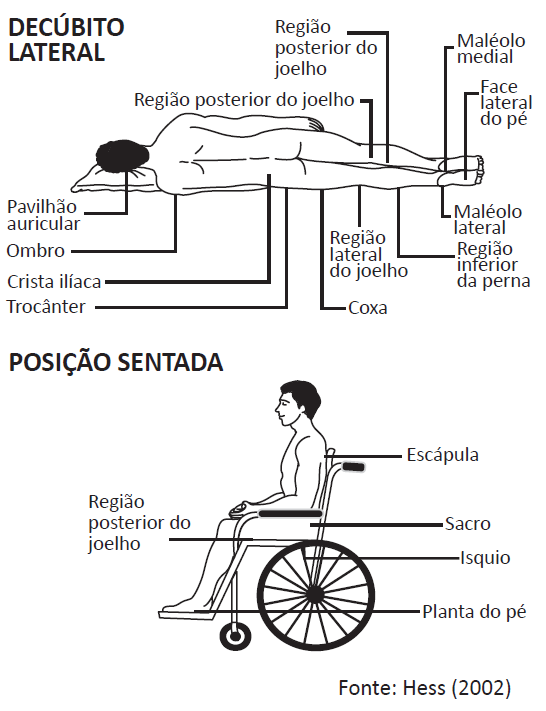
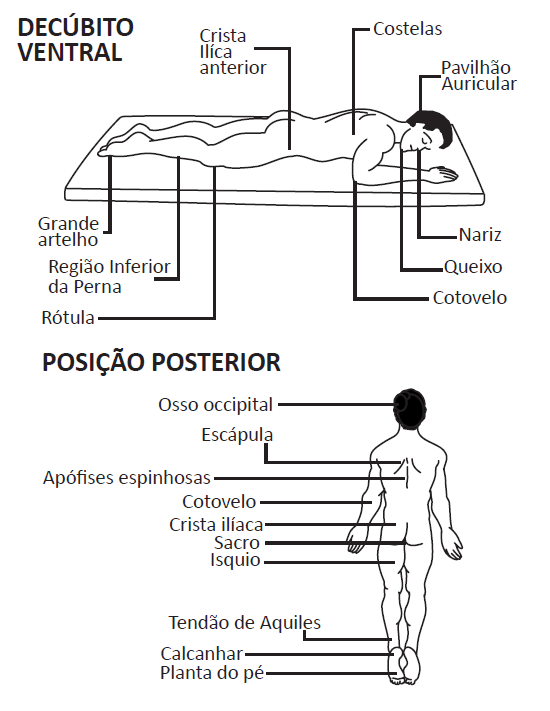
Observa-se uma predominância das lesões por pressão na região posterior, visto que, a maioria dos pacientes permanece em posição supina ou decúbito dorsal (deitado de barriga para cima). As áreas mais afetadas são normalmente as regiões isquiática, sacroccígea e calcânea e, também as regiões laterais como trocantérica e maléolos laterais. Vide figuras esquemáticas abaixo.
Lesões por Pressão e a COVID-19
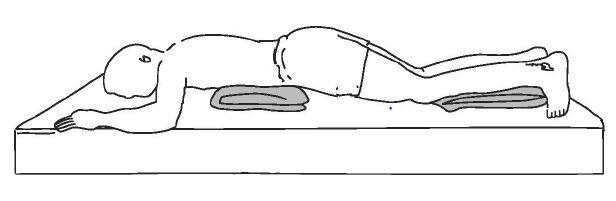
A pandemia de COVID-19, dentre tantos outros problemas ainda trouxe consigo mais um agravante, o aumento da ocorrência das lesões por pressão. Entretanto, observa-se uma mudança no padrão de lesões, a predominância do padrão de lesão por pressão em pacientes com COVID-19, passou da região posterior para a região anterior.
Isso se deve ao fato de que, os pacientes com COVID-19, são mantidos em posição prona ou decúbito ventral (de barriga para baixo ou de bruços), durante longos períodos de tempo, o que favorece o aparecimento de lesões por pressão na região anterior do corpo. É comum surgirem lesões na testa, nariz, bochechas, queixo, clavículas, ombros, cotovelos, peito, tórax, genitália, ossos pélvicos anteriores, joelhos, parte dorsais dos pés e dedos. A orientação é que esses pacientes fiquem em posição pronada pelo menos por 4 horas por dia, dividas em 2 sessões de 2 horas.
A porção posterior dos pulmões é a parte mais eficaz para transferir oxigênio para a circulação sanguínea de uma pessoa. Quando o paciente está deitado de costas, essa parte dos pulmões recebe muito sangue, mas não recebe oxigênio suficiente. O posicionamento em decúbito ventral fornece melhor ventilação à parte posterior dos pulmões.
As lesões por pressão em pacientes com COVID-19 desenvolvem-se da mesma maneira que em pacientes com mobilidade reduzida, porém de forma mais rápida e agressiva. Essas lesões apresentam como característica atingir grandes extensões e em planos mais profundos. As causas podem ser atribuídas ao processo inflamatório disseminado pelo vírus, que afeta vasos sanguíneos e provoca vasculite e, em conjunto com os danos pulmonares, compromete o suprimento de oxigênio para os tecidos. Some-se a isso a pressão exercida sobre as proeminências ósseas, o dano tecidual ocorre de maneira acelerada.
E as consequências da pandemia não param por aí, também os profissionais que cuidam dos doentes por COVID-19 têm apresentado lesões de pele devido ao uso intensivo de equipamentos de proteção individual (EPI’s), durante longas horas de trabalho sem remoção dos equipamentos. O motivo é o uso constante de EPI’s como máscaras N-95 e óculos de proteção, necessários para os profissionais que prestam assistência direta aos pacientes com COVID-19 ou mesmo casos suspeitos.
Há estudos que relatam o uso de EPI’s por 8 horas ininterruptas ou mais, em que o profissional não retira o equipamento por medo de contaminação. Os profissionais mantêm o equipamento até o fim de seus plantões pois, o momento da desparamentação, tem sido o momento mais crítico e com maior risco para o profissional.
Ainda não há estudos suficientes sobre o tema com medidas que orientem e protejam o profissional a fim de evitar o desenvolvimento de lesões devido ao uso de EPI’s no entanto, são recomendadas medidas com base nos protocolos voltados para os pacientes em uso de ventilação não invasiva, baseados nas forças mecânicas que causam lesões por pressão, pressão e cisalhamento.
As principais recomendações descritas para evitar lesões por pressão decorrentes do uso de EPI’s, são os cuidados com a pele, como hidratação, aplicação de produtos protetores que permitam a vedação do equipamento de proteção individual e diminuam a intensidade da pressão.
Gostou do assunto ou quer saber mais detalhes?
Saiba que isso é apenas uma pequena amostra do que você vai encontrar em nosso eBook👇
Guia Prático de CURATIVOS & COBERTURAS!
Clique na imagem abaixo:👇
Referências:
- SILVA, Cassilei de Carvalho; CARVALHO, Áurea Ribeiro. Guia Prático de CURATIVOS & COBERTURAS. Contagem: Própria, 2021. 122 p.
- UFF, Universidade Federal Fluminense. Posicionar Paciente (lateral e prona a cada 2h) e covid 19. Disponível em: http://nepae.uff.br/2020/05/01/10014761-posicionar-paciente-lateral-e-prona-a-cada-2h-e-covid-19/. Acesso em: 27 fev. 2021.
- VITACARE. Lesão por pressão em pacientes com Covid-19: quais protocolos seguir e quais cuidados a equipe de saúde deve tomar. Disponível em: https://www.vitacare.com.br/blog/lesao-por-pressao-em-pacientes-com-covid-19-quais-protocolos-seguir-e-quais-cuidados-a-equipe-de-saude-deve-tomar. Acesso em: 27 fev. 2021.
- ATUAL, Revista Enfermagem. COVID –19: MEDIDAS DE PREVENÇÃO DE LESÃO POR PRESSÃO OCASIONADAS POR EQUIPAMENTOS DE PROTEÇÃO INDIVIDUAL EM PROFISSIONAIS DA SAÚDE. Disponível em: https://revistaenfermagematual.com.br/index.php/revista/article/view/768/684. Acesso em: 27 fev. 2021.




Qual o nome do Autor?
Olá,
Este artigo foi escrito pelo farmacêutico Cassilei Carvalho
[…] Feridas e o Processo de Cicatrização […]